受访专家| 中国医科大学附属第一医院单忠艳教授
来源|医学界内分泌频道
在本年度中华医学会第十七次全国内分泌学学术会议上,中华医学会内分泌学分会副主任委员、中国医科大学附属第一医院单忠艳教授对我国新颁布的《妊娠期和产后甲状腺疾病诊治指南(2018修订版)》进行了解读。会后,单忠艳教授接受了医学界内分泌频道的采访,对指南的更新要点及中国研究证据的贡献进行了深入探讨。
更新点1:
妊娠早期TSH上限摒弃2.5mIU/L
在新指南中,妊娠早期TSH(促甲状腺激素)上限的切点值有变化,如表1:
表1:妊娠早期TSH上限切点值建议(2012 VS 2018指南)

*2017版ATA(美国甲状腺学会)指南推荐如果没有条件设立妊娠特异的参考标准,可考虑将4.0mIU/L作为妊娠早期TSH参考值上限,即在非妊娠女性TSH参考上限基础上降低0.5mIU/L。
单忠艳教授解读
TSH在妊娠不同时期参考范围不同。在妊娠早期,由于hCG(人绒毛膜促性腺激素)浓度的增高刺激TSH受体,导致FT4(游离甲状腺素)轻度增加,进而引起TSH水平的降低。
在我国《妊娠期和产后甲状腺疾病诊治指南(2018修订版)》发布之前,临床上普遍采用2011年ATA指南推荐标准,即以妊娠早期血清TSH>2.5 mIU/L来诊断我国妊娠早期亚临床甲减。但是,来自全球超过5万名妊娠女性的研究数据表明,大部分国家和地区TSH参考值上限均高于2.5m IU/L。在我国,滕卫平教授、单忠艳教授等对妊娠女性进行20周和30周随访研究中发现,在妊娠早期采用TSH>2.5mIU/L这个切点,会导致亚临床甲减的过度诊断[1]。
基于新研究证据,2017版ATA指南推荐:考虑将4.0mIU/L作为妊娠期TSH参考值上限,即在非妊娠人群TSH参考值上限基础上降低约0.5mIU/L。
ATA提供的4.0 mIU/L这个诊断切点,适合中国妊娠妇女吗?
由于不同医院测试的试剂盒不同,妊娠早期TSH上限值不尽相同。这一点,中国和美国的情况类似,但美国推荐的方法是用普通人群TSH上限值统一减去“0.5mIU/L"得到的4.0mIU/L这个绝对值。单教授在采访中表示:这一方式过于简单,并不能客观、科学地反映妊娠早期女性TSH的水平。单教授团队一项基于中国11个研究、涵盖5种试剂和13046名妊娠女性的meta分析发现了中国女性妊娠期TSH、FT4变化的规律。这项分析发现: 入组的女性妊娠早期TSH下限下降85.7%,TSH上限下降21.7%,约22%[2](图1)。单教授等进一步发现,如果将非妊娠人群参考范围上限值减去下降的22%,不论试剂盒的上限值为多少,均得到一个近似于4.0mIU/L的值。但如果按照ATA推荐的,将非妊娠人群参考范围上限值减去“0.5mIU/L",得到的值与观察到的下降趋势不一,相距4.0mIU/L较大。
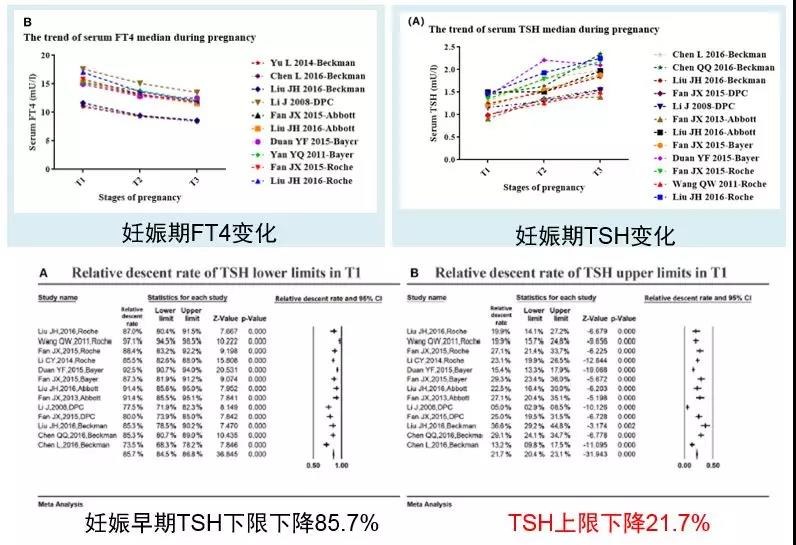
图1 中国妇女妊娠期TSH、FT4变化
“我们的观察研究结论与大数据研究结论一致。由此,我们认为可以用来推导中国女性妊娠早期亚临床甲减TSH切点值。”单教授提议。
更新点2:
妊娠期亚临床甲减治疗策略分层更细
妊娠期亚临床甲减可导致多种不良妊娠结局和后代神经智力发育损害的风险增加。2012版指南建议:TSH高于正常上限(2.5mIU/L)且TPOAb(甲状腺过氧化物酶抗体) 阳性的亚临床甲减妇女,推荐给予L-T4 (左甲状腺素)治疗;而对于TSH>2.5mIU/L而TPOAb阴性的亚临床甲减,既不推荐也不反对L-T4治疗。新指南将妊娠期亚临床甲减的治疗策略分层表述得更加详细,并且对TSH>4.0mIU/L且TPOAb阴性的亚临床甲减患者,给出了L-T4治疗的推荐建议。新指南同时也对L-T4的起始剂量进行了分层推荐(表2)。
表2:妊娠早期亚临床甲减的治疗策略(2018新指南)
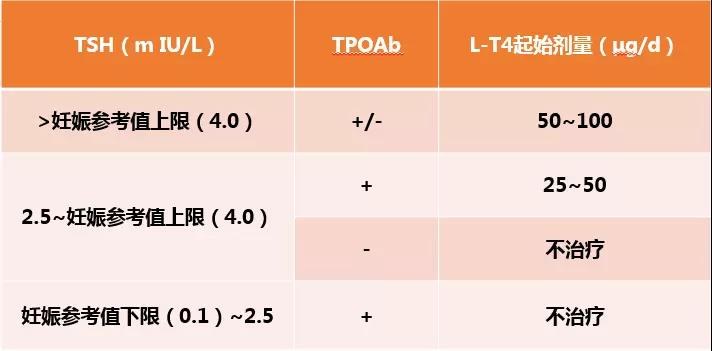
表3:亚临床甲减的L-T4治疗起始剂量(2012,2018指南)
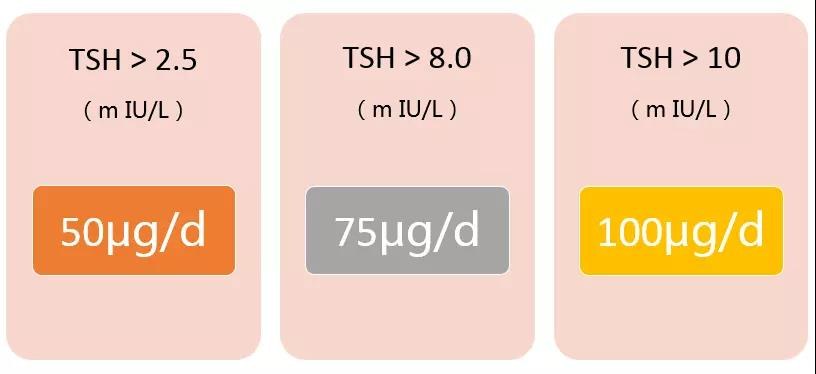
注:当TSH>2.5mIU/L、TSH>8mIU/L和TSH>10 mIU/L时,L-T4 的推荐起始剂量分别为50μg/d、75μg/d和100μg/d。
单忠艳教授解读
单忠艳教授等的一项发表于2014年Thyroid杂志的前瞻性队列研究[3]发现,妊娠早期TPOAb和/或TgAb阳性显著增加亚临床甲减(TSH 参考值上限-10mIU/L)流产发生风险(高出甲功正常妊娠女性近7倍,15.2% Vs 2.2%),即使TSH位于2.5mIU/L~参考值上限这个区间时,TPOAb阳性妊娠女性的流产风险也会增加近5倍(10% Vs 2.2%)。4此外,本研究还发现,即使妊娠女性TPOAb/TgAb阴性,当其TSH位于参考值上限~10mIU/L区间时,流产发生率与正常妊娠女性相比较显著增加(7.1% Vs 2.2%)。因此,4关于干预治疗能否改善后代智力和神经系统发育,单教授提醒说,数项观察性研究[4,5]与两项大型随机对照试验(RCT)研究(CATS 研究[6]和美国研究)的结果不一(图2)。

CATS研究结果显示,对390例亚临床甲减或者低甲状腺激素血症妊娠妇女,在平均13周启动L-T4(150µg/天)干预,测定她们出生后代3岁时的IQ,与未干预组(N=404)比较没有显著差别。
美国的研究,677例亚临床甲减患者随机分为L-T4治疗组及安慰剂对照组,平均起始治疗时间约17周。研究也发现,是否接受L-T4治疗对患者后代5岁时的IQ无明显影响。
针对上述阴性结果,单教授提示两项RCT研究共同的问题是启动干预时间过晚(分别为 12 周和 17 周左右),错过胎儿大脑发育的关键时期。
更新点3:
妊娠期甲状腺抗体阳性,高危者需要治疗
中国学者的研究发现,单纯抗体阳性甲功正常的妊娠女性,占到我国妊娠女性的10%,容易增加妊娠并发症风险。2012年指南因干预治疗研究不足[7],未给出治疗建议。而2018新指南指出,对TPOAb阳性、甲功正常,有不明原因流产史的妊娠妇女,推荐给予小剂量L-T4治疗(25~50μg/d)。
表4:甲状腺自身抗体阳性妇女妊娠期诊治建议(2012 VS 2018指南)

单忠艳教授解读
已有大量研究证实,妊娠期甲状腺自身抗体阳性增加流产[8],英国伦敦女王玛丽大学对甲状腺自身抗体与流产关系的31项研究进行了系统回顾和meta分析,涉及对象12566例。28项研究夯实了上述结论,这项meta分析同时发现,补充 L-T4 可降低流产发生率52%,可降低早产发生率69%[9]。因此2018年版指南对于甲功正常、TPOAb阳性的妊娠女性建议每4周监测一次血清TSH至妊娠中期末,并对于有不明原因流产史的高危妇女进行L-T4干预。关于甲状腺自身抗体阳性对接受辅助生殖妊娠女性的影响,观察性研究和meta分析研究均提示,其会导致流产风险显著增加[10]。如果TSH在2.5~4.0mIU/L之间,单教授建议对该类人群进行干预治疗。谈到L-T4干预治疗的效果,近期大热的POSTAL研究对进行辅助生殖的甲功正常抗体阳性妊娠妇女的干预研究得到了阴性结果。但是在洪天配教授的报告中,他也提到了该研究的局限性:入组人群去除了既往有流产史者。
单教授也认为,该研究去除了既往有流产史的妇女,因此无法确认该研究结果是否适用于此类患者。
更新点4:
妊娠期低甲状腺素血症,建议查是否铁缺乏
关于妊娠期低甲状腺素血症是否治疗,国际指南观点不一,但仍以不推荐治疗为主。我国继续沿用2012版指南的推荐,认为单纯性低甲状腺素血症增加不良妊娠结局和后代神经智力发育损害的证据不足,在妊娠早期不推荐也不反对给予 L-T4 治疗(图3)。

同时,2018修订版指南建议查找低甲状腺素血症的原因如铁缺乏、碘缺乏或碘过量等,对因治疗。
单忠艳教授解读
这次的指南新增了铁缺乏这一低甲状腺素血症的危险因素,主要是基于我国学者2015年发表于Journal of Clinical Endocrinology & Metabolism的一项研究[11]结果。该研究提示:拟妊娠期和妊娠早期铁缺乏将显著降低FT4 (游离甲状腺素)的水平,使得低甲状腺素血症患病率显著增加约1倍(18.6% Vs 7.96%)。
因此,临床发现妊娠低甲状腺素血症时,建议筛查血清铁蛋白水平,警惕铁缺乏的病因。
更新点5:
妊娠期甲亢可考虑停药
妊娠期甲状腺毒症的诊断和鉴别沿用 2012 版指南。已患甲亢的妇女备孕怀孕方面,2018版指南有更新,包括告知甲亢患者一旦怀孕可停药同时立刻就诊,备孕期建议选用PTU(丙硫氧嘧啶)等。具体建议如表5、表6、表7。
表5:育龄期甲亢患者备孕及发现妊娠时的诊治建议(2018新指南)

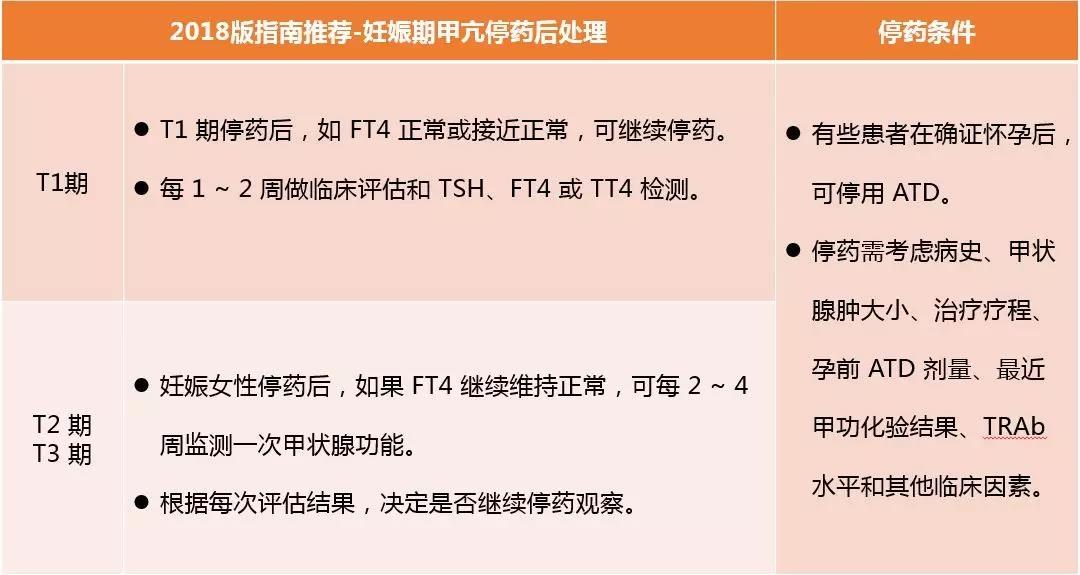
在治疗方面,新指南做出了较大更新。指南建议,如果符合停药条件,可考虑停药,同时密切监测甲功。
停药条件及不同时期停药后处理如下表所示:
表6:妊娠期甲亢停药后处理(2018新指南)
若妊娠期需继续使用抗甲状腺药物(ATD),旧指南建议,T1期优先选择PTU,T2、T3期建议选择MMI。而2018新指南对于T2、T3期是否将PTU改换为MMI没有建议,T1期仍然优选PTU。
表7:妊娠期甲亢应用抗甲状腺药物的处理原则(2018新指南)

单忠艳教授解读
2014年发表于European Journal of Endocrinology的文章[12]指出,妊娠6~10周是ATD致后代出生缺陷的危险窗口期。PTU相关畸形虽然没有MMI严重,但发病率都大致在2%~3%左右。因此,妊娠期妇女只有在妊娠5周末之前终止ATD的治疗(而非更换药物种类),才能消除其后代出现ATD相关出生缺陷的风险。基于ATD导致出生缺陷的窗口期在妊娠早期,新指南建议,当甲亢患者发现怀孕时,可立即停药同时就诊,若甲亢控制良好,停药后FT4正常或接近正常,可继续停药,但同时要注意密切监测甲状腺功能。
更新点6:
妊娠期碘营养评估,建议用尿碘和尿肌酐比值
成人碘营养评估方法通常都是尿碘浓度。而2018年指南建议,妊娠妇女碘营养评估应用单次尿碘与尿肌酐的比值(μg/gCr)优于单次尿碘浓度。除此之外,指南也指出,需根据不同地区制定不同的补碘策略,具体如下表:
表8 妊娠期碘营养评估与建议(2012 VS 2018指南)
单忠艳教授解读
2016年我国一项发表于J Clin Endocrinol Metab的研究,通过评估妊娠期碘营养的动态变化,观察到尿碘/尿肌酐比值和血清无机碘均是良好的评估指标,而尿碘和甲状腺球蛋白(Tg)均不适合作为评估妊娠早期碘营养的指标[13](图3)。
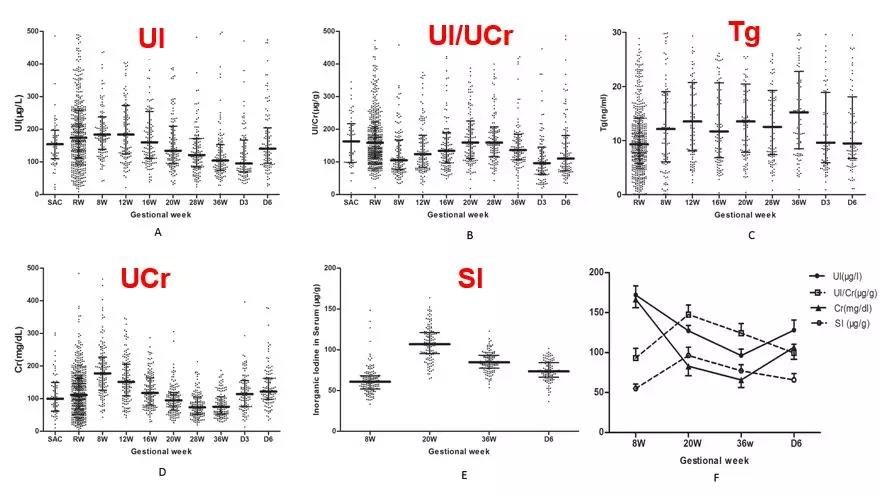
图3 妊娠期及产后碘营养评估指标的动态变化
单教授在采访中提到,单次尿碘评估妊娠期碘营养有其局限性:
1、应用单次尿碘浓度评估妊娠期碘营养状况,其变化受到地区碘营养状态的影响;
2、尿碘受尿碘清除率的影响:妊娠期肾小球过滤率增加,尿碘清除率增加;
3、单次尿碘受采样时点影响:随妊娠进展,尿碘呈现逐步降低的动态趋势,所以采样时点直接影响到尿碘的结果。
更新点7:
新增不孕及辅助生殖与甲状腺疾病的诊治建议
在采访中,单忠艳教授强调,2018年修订版指南新增了“辅助生殖与甲状腺疾病”的内容:
亚临床甲减、甲状腺自身抗体阴性的拟妊娠不孕女性(未接受辅助生殖),可以予以低剂量L-T4治疗(25~50µg/d)。
亚临床甲减女性接受IVF(体外受精)或ICSI(经显微镜单精子注射体外受精),推荐L-T4治疗,TSH治疗目标应控制在2.5mIU/L以下。
TSH在2.5~4.0mIU/L、TPOAb阳性辅助生殖的女性,尽管证据不足,推荐L-T4治疗,起始剂量25~50µg/d。
更新点8:
新增妊娠期甲状腺疾病筛查流程图
近年来,国家在各地区开展了免费孕前优生健康检查服务项目,其中包括TSH的检测。检查之后如何进行下一步处理,是摆在不少医生和孕前女性面前的一道难题。因此,新指南对TSH筛查之后的分层筛查、诊断和管理做出了详细的流程图推荐:
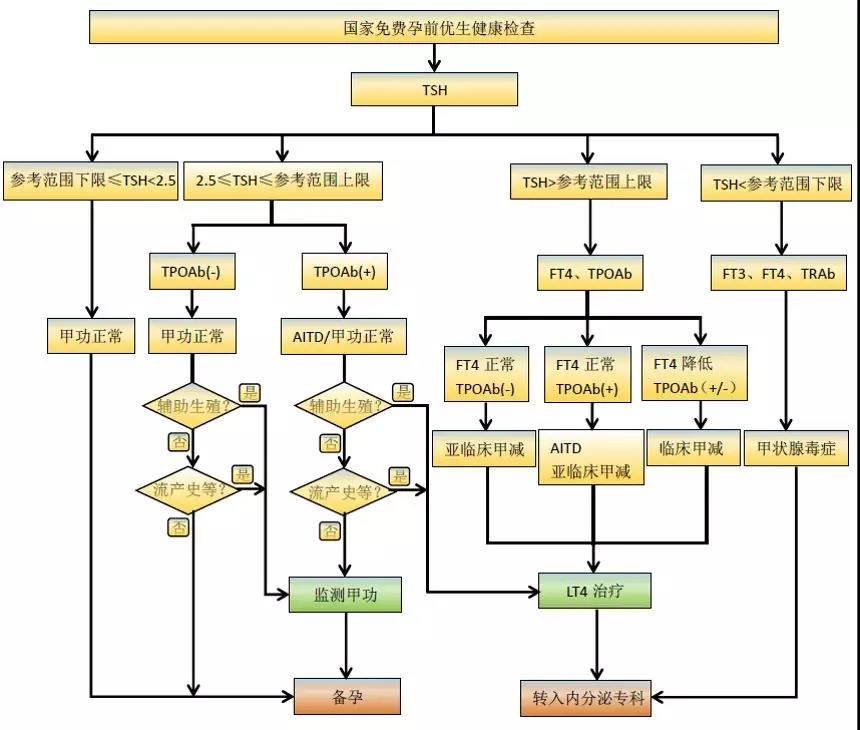
图4 孕前TSH筛查、诊断和管理流程图
全文总结
妊娠早期TSH上限切点摒弃2.5mIU/L,在不能获得妊娠特异的TSH参考范围,可以采用将非妊娠人群参考范围上限下降22%得到的值。
对TSH>4.0mIU/L且TPOAb阴性的亚临床甲减患者,应给予L-T4治疗,推荐起始剂量50~100μg/d。
对甲功正常、TPOAb阳性,有不明原因流产史的妊娠妇女,推荐给予小剂量L-T4治疗(25~50μg/d)。
单纯性低甲状腺素血症仍不常规推荐L-T4治疗;建议查找低甲状腺素血症的原因如铁缺乏、碘缺乏或碘过量等,对因治疗。
已患甲亢的妇女备孕怀孕方面,2018版指南更新点包括:告知甲亢患者一旦怀孕可停药(符合停药条件)同时密切监测甲功;备孕期建议选用PTU等。
妊娠碘营养评估应用单次尿碘与尿肌酐的比值(μg/gCr);同时根据不同地区制定不同的补碘策略。
2018修订版指南新增辅助生殖相关推荐, TSH治疗目标应控制在2.5mIU/L以下;对于TPOAb阳性的女性,推荐低剂量L-T4治疗。


 这种癌症“重女轻男”!千万别忽视子宫内膜癌早期4个信号2022-04-22
这种癌症“重女轻男”!千万别忽视子宫内膜癌早期4个信号2022-04-22 孕妈胃口不好吃点腌制品?达咩!会损伤胎儿大脑!但补充点TA或可减轻损伤2022-04-06
孕妈胃口不好吃点腌制品?达咩!会损伤胎儿大脑!但补充点TA或可减轻损伤2022-04-06 这2项新型指数,不仅反映个人饮食炎症水平,得分高者乳腺癌发生风险升高超150%?2022-04-02
这2项新型指数,不仅反映个人饮食炎症水平,得分高者乳腺癌发生风险升高超150%?2022-04-02 乳房摸到了肿块就是乳腺癌吗?其实还跟这3种原因有关!2022-03-25
乳房摸到了肿块就是乳腺癌吗?其实还跟这3种原因有关!2022-03-25 四大信号提示你进入绝经期!该如何科学调理身体?2022-03-24
四大信号提示你进入绝经期!该如何科学调理身体?2022-03-24 崇左哪家医院治感冒2025-04-18
崇左哪家医院治感冒2025-04-18 济宁哪家医院治消化不良比较好2025-04-18
济宁哪家医院治消化不良比较好2025-04-18 南充哪里治阿尔茨海默病效果好2025-04-18
南充哪里治阿尔茨海默病效果好2025-04-18 上海治宫颈炎医院哪家比较权威2025-04-18
上海治宫颈炎医院哪家比较权威2025-04-18 聊城甲状腺功能减退去哪里治专业2025-04-18
聊城甲状腺功能减退去哪里治专业2025-04-18
