艾滋病(AIDS)是人体感染艾滋病病毒(HIV)后,CD4+T淋巴细胞(简称CD4细胞)计数不断下降,造成机体细胞免疫功能受损,发生机会性感染和恶性肿瘤等一系列临床表现。癌症是艾滋病患者死亡的主要原因,也会是今后艾滋病治疗时所面临的重大挑战。与普通人群相比,艾滋病毒携带者和艾滋病患者的常见癌症发病率更高。
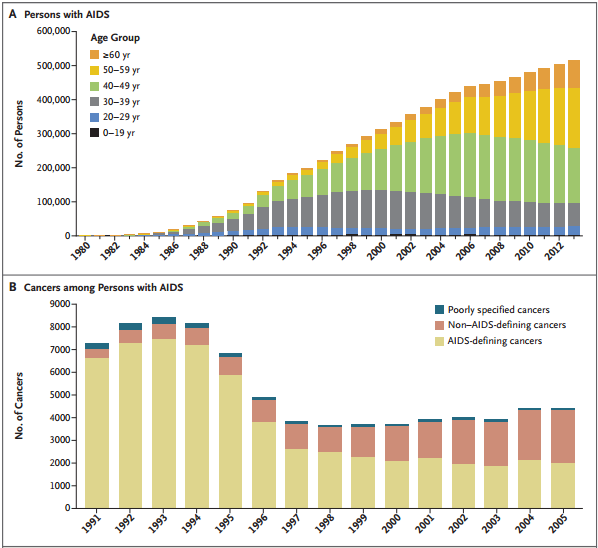
美国艾滋病相关性癌症趋势
艾滋病相关性癌症的分类
艾滋病相关性癌症分艾滋病定义性癌症和艾滋病非定义性癌症:艾滋病定义性癌症(AIDS-defining cancer)是美国疾病控制和预防中心(CDC)用于描述与AIDS直接相关癌症的术语,即患者须感染人免疫缺陷病毒(HIV)并患有以下三种类型的肿瘤——卡波西肉瘤、特定淋巴瘤类型或侵袭性宫颈癌。而非艾滋病定义的癌症(NADC)包括多种类型,如肺癌、肛门癌、霍奇金淋巴瘤、肝癌、前列腺癌等。
艾滋病定义性癌症
一、卡波西肉瘤
卡波西肉瘤(Kaposis sarcoma,KS)又名多发性特发性出血性肉瘤(Multiple idiopathic hemorrhagic sarcoma),是多中心性血管性肿瘤。临床少见,常见于艾滋病患者,卡波西肉瘤在艾滋病病毒感染中的风险高达一般人群的3640倍。艾滋病最初发现的时候,就是从肺孢子菌肺炎和卡波西肉瘤这两个免疫低下人群特有疾病入手的,在探讨患病的年轻人为什么会出现免疫低下的过程中,发现了其具有传染性,进而发现了HIV病毒。
卡波西肉瘤的发生表明处于免疫缺陷状态,由人类疱疹病毒-8型引起。皮肤病变可单独发生或累及口腔、胃肠道和呼吸系统等内脏。广泛口腔卡波西肉瘤的存在,与预后不良相关。
治疗方法:
KS的治疗方法是基于疾病的不同阶段、发展类型、临床类型和免疫状况而定。
1.外科切除
局限性结节病例,严重四肢皮肤结节,内脏有严重累及如肠套叠时,可考虑外科切除。
2.激光治疗
局限于皮肤或黏膜的早期阶段。已有报道585nm脉冲染料激光、CO2高能激光治疗取得良好效果,氩激光凝固治疗也有效。
3.放射治疗
局限于皮肤或黏膜和典型的结节性KS放疗疗效较好,而对艾滋病相关的KS仅能缓解。电子束放疗局限地穿透皮下,适用于浅表损害,对较深或一般放疗无效的KS可用标准的非电子束放疗。
4.化疗
对播散性KS应用化疗药物,药物进入皮肤和内脏KS,抑止细胞生长和增生。皮损内化疗适用于局限的皮肤或黏膜KS,小剂量全身用药(如长春新碱)可对未定的内脏KS使用。
系统用长春新碱成人量4~6mg静脉注射每周1次,皮损内注射0.1mg/次。对进展性经典KS推荐长春新碱与博莱霉素联合应用。顽固或进展性AIDS相关KS小剂量口服依托泊苷安全有效。其他化疗药物可作为二线药或联合治疗用,包括达卡巴嗪和放线菌素D。紫杉醇和脂质体蒽环类抗生素(阿霉素)也可应用。
5.免疫治疗
局部用5%咪喹莫特乳膏能诱导局部α干扰素的分泌使血管肿瘤(包括KS)消退。α干扰素是由FDA批准的KS全身用药,由于其直接抑制了KS细胞增生,从而减轻了宿主免疫反应而产生抗肿瘤活性。其他免疫治疗药物包括反应停、VEGF2型受体抑制剂(SU5416)人绒毛膜促性腺激素(HCG)和西罗莫司。
6.维A酸
维A酸可调整角化细胞的分化,在肾移植患者能减少皮肤肿瘤的形成,可阻止活体内KS新生血管的生成和增生。
7.抗血管生成治疗
包括盐酸罗格列酮、罗非考昔及曲磷胺。
8.抗病毒治疗
高效抗逆转录病毒治疗(HAART)包括至少一种HIV蛋白酶的抑制剂或一种单核苷转录酶抑制剂。
二、AIDS相关性淋巴瘤
1993年美国疾病控制和预防中心根据艾滋病病人的肿瘤发生率,把非霍奇金淋巴瘤(Non-hodgkin’s lymphoma,NHL)定义为艾滋病相关性肿瘤之一。
世界卫生组织定义下列七个亚型为艾滋病相关性淋巴瘤(AIDS-related lymphoma ARL):伯基特淋巴瘤(Burkitt lymphoma,BL)、弥漫大B细胞淋巴瘤(Diffuse large B cell lympho ma,DLBCL)、免疫母细胞性淋巴瘤(Immunoblastic lymphoma,IBL)、外周T 细胞淋巴瘤(Peripheral T-cell lymphoma,PTCL)、原发性渗出性淋巴瘤(Primary effusion lymphoma,PEL)、浆母细胞淋巴瘤(Plasmablastic lymphoma,PL)、多型性B细胞淋巴瘤(Polymorphic B-cell lymphoma,PBL)。
其中DLBCL、BL最为多见。ARL病例表现为病理恶性程度高,病程晚期,骨髓储备差,因免疫缺陷,感染风险高。
临床表现:
大多数ARL表现为结外器官受累,如软组织、体腔、胃肠道。发热是最常见的临床表现。如侵犯胃肠道,会有腹痛、厌食、恶心、呕吐、排便习惯改变、腹胀或腹部肿块。大约20%的侵袭性DLBCL病人侵犯软脑膜,并且有相应的中枢神经系统临床表现,可出现精神异常、颅神经麻痹、头痛等,有的也可以完全无神经系统症状。PL主要表现为口腔黏膜弥散性病变,偶可侵犯上消化道黏膜、眼周、皮肤、骨髓、体腔或者其他软组织。与非HIV相关性PL相比,HIV相关性PL最大临床特点是其侵袭能力强,局限于淋巴结病变者少见。PEL好发于结外,最常见的临床表现为浆膜腔积液,其病情进展迅速。
治疗方法:
1.高效抗反转录病毒治疗
HAART是目前唯一抗艾滋病病毒、有效减少艾滋病病人机会性感染、延长生命、提高生存质量的治疗方法。过去所有回顾性和前瞻性研究均显示,自HAART用于临床,ARL病人的预后有了很大提高。HAART联合化疗可以减少化疗后AIDS 相关性机会性感染。并行HAART治疗可提高完全应答率,故抗病毒治疗至关重要,应尽早使用。ARL病人抗病毒治疗时机是立即进行。
抗反转录病毒药物在化疗时可安全使用。但是考虑蛋白酶抑制剂、非核苷类抗反转录药物(如依非韦伦)与某些化疗药物的相互作用,而整合酶抑制剂不良反应发生率低,药物间相互作用少,故建议抗病毒治疗为核苷类和整合酶抑制剂为基础的方案,以便使化疗方案的相互作用最小化。齐多夫定可导致骨髓抑制,与化疗药物联合使用会增加骨髓抑制的不良反应,故需要加强血象的监测。
2.化疗
1)使用标准剂量比低剂量化疗药物应答率更高,故建议尽量使用标准剂量化疗方案。
2)化疗方案:
①艾滋病相关性DLBCL和艾滋病相关性PEL推荐化疗方案:R-DA-EPOCH(利妥昔单抗、依托泊苷、强的松、长春新碱、环磷酰胺、阿霉素);或R-CHOP(利妥昔单抗、环磷酰胺、多柔比星、长春新碱、泼尼松龙);如果CD4细胞<50个/μL,使用利妥昔单抗可能会增加感染并发症的风险,故不推荐使用。
②艾滋病相关性BL推荐化疗方案:R-DAEPOCH(利妥昔单抗、依托泊苷、强的松、长春新碱、环磷酰胺、阿霉素);HyperCVAD(环磷酰胺、长春新碱、阿霉素、地塞米松与大剂量甲氨蝶呤和阿糖胞苷交替应用)+利妥昔单抗;如果CD4细胞<50个/ μL,使用利妥昔单抗可能会增加感染并发症的风险,故不推荐使用。
③艾滋病相关性PBL推荐化疗方案:DA-EPOCH(依托泊苷、强的松、长春新碱、环磷酰胺、阿霉素);HyperCVAD (环磷酰胺、长春新碱、阿霉素、地塞米松和大剂量甲氨蝶呤和阿糖胞苷交替应用);利妥昔单抗根据CD20的表达情况决定,如阳性,考虑联合使用。
④艾滋病相关性PCNSL推荐化疗方案:病人如果尚未接受HAART,考虑尽快进行;即使病人HIV控制不佳,但体能状态尚可,也需考虑高剂量甲氨蝶呤,甲氨蝶呤3g/m2体表面积;对于已进行HAART,有良好体能状态的病人,可考虑激素和放疗或单独放疗或放疗后加化疗;对于不能接受全身化疗的病人,考虑单独放疗以减轻痛苦;所有病人接受最佳支持治疗;软脑膜受累可考虑鞘内注射甲氨蝶呤/阿糖胞苷,联合/或全身甲氨蝶呤(3~3.5g/m2体表面积)。
⑤鞘内注射预防指征:a.中枢神经系统累及风险预测模型4~6分;中枢神经系统累及风险预测模型:年龄>60岁(1分);血乳酸脱氢酶>正常(1分);体能状态>1(1分);Ⅲ或Ⅳ期(1分);结外累及部位>1(1分);肾脏或肾上腺累及(1分)。低风险0~1;中度风险2~3;高风险4~6。b.HIV淋巴瘤;c.睾丸淋巴瘤;d.双重打击淋巴瘤(以MYC异位和BCL2基因异位重排为特征的一种淋巴瘤)。
3.对于原发性CNS淋巴瘤,之前推荐使用放射治疗,但这会导致晚期神经毒性效应。初步数据表明,纳入ART和利妥昔单抗的免疫化学治疗方法可能给70%以上的患者带来长期缓解,而无需放疗。
在开始淋巴瘤治疗之前,需要回顾潜在的药物相互作用。正在接受治疗的患者应避免使用对CYP3A4细胞色素P-450酶有强烈作用的HIV药物,包括利托那韦和可比司他。
如果ART的毒性作用影响癌症治疗的治疗效果,则需要对ART进行修改。可以停止ART,在第一轮化疗结束后立即重新使用。
三、侵袭性宫颈癌
人类乳头瘤病毒( human papilloma virus,HPV) 是引起宫颈异常和原位癌的病因之一,HIV感染者和普通人群相比,风险高10%。
感染HIV 的女性患者可合并侵袭性宫颈癌,就诊时伴HIV 感染者常较非HIV 感染者病情更加严重。与非HIV 感染妇女相比,HIV 感染妇女生殖道合并HPV感染率也明显升高,这种二重感染使细胞免疫和体液免疫功能进一步下降,导致HPV清除能力降低,HPV持续感染导致宫颈上皮癌前病变的发病显著升高,最终导致侵袭性宫颈癌的发生和迅速进展。
研究发现,低危型HPV引起的良性病变中HPV DNA以游离状态存在,而在高危型HPV导致的宫颈癌中,大部分HPV DNA整合到宿主细胞的DNA中,这也可能是HIV合并HPV感染导致侵袭性宫颈癌高发的原因之一。
艾滋病非定义性癌症
艾滋病定义性癌症的发病率由于高度积极的抗逆转录病毒疗法而保持稳定,但艾滋病定义的癌症的发病率正在增加。对于NADC,与非HIV感染者相比,HIV感染者诊断肛门癌的危险升高至少25倍,肝癌危险升高5倍,肺癌危险升高3倍,而霍奇金淋巴瘤危险升高至少10倍。
一、HIV感染与肺癌
为了解HIV/AIDS人群肺癌发生率升高的原因,美国加州大学研究者对2项美国HIV感染纵向研究中肺癌发生及危险因素进行了分析,共纳入3763名女性和6972名男性,其中74%的女性和42%的男性为HIV阳性者。与男性相比,女性更可能有吸烟史或毒品注射使用史、更可能为HIV阳性、年龄较大、非洲裔美国人。
结果显示,女性肺癌病例数为75.5例/10万人-年,男性肺癌病例数为21.9例/10万人-年。未校正的分析发现,HIV状态与肺癌危险无显著相关性;≥60岁女性较<50岁者肺癌危险升高9倍;CD4计数、HIV病毒负荷和HAART使用与肺癌危险不相关。吸烟>30包-年女性较<10包-年者肺癌危险升高22倍;吸烟>30包-年男性较<10包-年者肺癌危险升高10倍;非洲裔美国女性较其他女性肺癌危险升高4倍。
研究者认为,该结果可能不适用于所有HIV感染者或处于HIV感染危险者,尤其是对于那些发展中国家的患者,因为他们的烟草使用、环境因素和肺癌诊断可能有别于美国。
二、HIV感染与霍奇金淋巴瘤
尽管不是AIDS定义的疾病,但霍奇金淋巴瘤(HL)在HIV感染者中发生率有所升高,尤其是混合细胞型和淋巴细胞耗竭型(40%和20%),且此两种类型患者预后较差。
HIV感染者的HL发生率在引入高活性抗逆转录病毒治疗(HAART)后有升高趋势。有研究显示,与CD4细胞计数<50个/μl者相比,计数为150~199个/μl的HIV感染者HL发生率升高14倍。
非核苷类逆转录酶抑制剂(NNRTI)可能与HL相关:一项纳入11112例HIV阳性者的前瞻性队列研究提示,在三类抗逆转录病毒治疗中,仅NNRTI与HL发生显著相关(HR=2.20)。
HIV相关HL多为进展期疾病,超过70%的HIV相关HL有结外疾病。骨髓是最常见的结外侵犯部位,其他包括皮肤、肝和中枢神经系统,但感染HIV的HL患者的纵隔累及率较低。
治疗方法:
尽管多数HIV相关HL已处于进展期,但患者免疫功能保存较好,且之前多没有AIDS定义的疾病,因此多采用与一般HL类似的联合化疗。具体方案主要包括MOPP(氮芥、长春新碱、丙卡巴肼、泼尼松)或ABVD(多柔比星、博来霉素、长春碱、达卡巴嗪)。
在HAART引入之前,HIV相关HL的完全缓解(CR)率为44%~65%,中位总生存(OS)期接近18个月。而在后HAART时代,HL的治疗转归得到极大改善,治疗目标也逐渐从姑息转变为完全缓解。比林格勒(Berengrer)等报告,ABVD联合HAART治疗的CR率达91%,中位随访36个月时,至复发时间尚未达到。
斯百纳(Spina)及其同事使用斯坦福Ⅴ方案(氮芥、多柔比星、长春碱、长春新碱、博来霉素、依托泊苷、泼尼松)联合HAART和粒细胞集落刺激因子(G-CSF)对59例HIV相关HL患者进行了治疗。结果显示,2/3的患者完成了12周治疗;CR率为81%,3年OS率为51%,3年无病生存率为68%。
目前没有随机试验证实如何优化HIV相关HL的化疗方案,但是,英国许多医学中心尝试应用标准ABVD方案联合HAART和G-CSF进行治疗。而多数密集化疗方案如斯坦福Ⅴ方案尚需要在临床试验中进行验证。
三、HIV感染与肛门癌
肛门癌是一种常见于感染人免疫缺陷病毒(HIV)男性同性恋者的“非获得性免疫缺陷综合征(AIDS)定义的癌症”。美国加利福尼亚一项分析显示,HIV感染者的肛门癌发生率为174例/10万人-年,高于非HIV感染者(2例/10万人-年)。
美国纽约州立AIDS研究所推荐的肛门癌筛查对象:
与其他男性有性交史的HIV感染男性;
宫颈或外阴异常的HIV感染女性;
任何有肛门生殖系统尖锐湿疣者。
与其他男性有性交史的HIV感染男性可能具有最高的肛门癌风险;在HIV感染女性中,肛门人乳头状瘤病毒(HPV)感染较宫颈HPV感染更常见;据评估,HIV感染女性中高级别肛门上皮内瘤样病变(HGAIN)发生率为9%;与非HIV感染女性相比,HIV感染女性发生肛门癌的危险升高7倍。因此,HIV感染女性应重点接受肛门癌筛查。
 39健康网
39健康网 世界艾滋病日 | 防治血脂异常,有助于提升HIV感染者的生存质量2021-12-01
世界艾滋病日 | 防治血脂异常,有助于提升HIV感染者的生存质量2021-12-01 新发现:刚果有超4%的艾滋病毒携带者是“精英控制者”2021-03-05
新发现:刚果有超4%的艾滋病毒携带者是“精英控制者”2021-03-05 医院因违规操作,导致六旬保安患艾滋?!艾滋病传播方式有几种?2021-02-02
医院因违规操作,导致六旬保安患艾滋?!艾滋病传播方式有几种?2021-02-02 艾滋病:另一场大流行!2020-12-01
艾滋病:另一场大流行!2020-12-01 3:38000000!艾滋病治愈率刷新纪录2020-07-17
3:38000000!艾滋病治愈率刷新纪录2020-07-17 权威!预防慢性病可提高艾滋病患者的预期寿命2020-06-24
权威!预防慢性病可提高艾滋病患者的预期寿命2020-06-24 全球第二例艾滋患者被治愈,攻克艾滋病还有多远?2020-03-16
全球第二例艾滋患者被治愈,攻克艾滋病还有多远?2020-03-16 世界上第二例HIV感染者被治愈!人类消灭艾滋病不再靠奇迹2020-03-12
世界上第二例HIV感染者被治愈!人类消灭艾滋病不再靠奇迹2020-03-12 前列腺囊肿什么症状?怎么保健?2024-11-27
前列腺囊肿什么症状?怎么保健?2024-11-27 阜阳的那家医院治疗hpv好2024-11-27
阜阳的那家医院治疗hpv好2024-11-27 阜阳的那家医院看hpv好2024-11-27
阜阳的那家医院看hpv好2024-11-27 自卑心理评估,测你内心真实的自卑程度心理测试
自卑心理评估,测你内心真实的自卑程度心理测试 测试你的性能力 ask4心理测试
测试你的性能力 ask4心理测试 抑郁症心理测试,测试一下自己吧!心理测试
抑郁症心理测试,测试一下自己吧!心理测试








