服药后肿瘤增大,说明抗癌药无效?吴一龙教授:应看这个新标准
在恶性肿瘤风云榜上,肺癌一直是全球发病率最高的癌症,号称“癌老大”。但在欧美国家,肺癌逐渐被后来者赶上并超越。
美国最新发布的数据显示,肺癌已经跌落为“第二癌症”,男女恶性肿瘤榜的“第一名”分别被乳腺癌(达到30%)和前列腺癌(占26%)所取代。不仅如此,癌症在美国的发病已经出现逐渐下降的趋势,以肺癌的降幅尤为明显。
这是广东省人民医院终身主任、广东省肺癌研究所名誉所长吴一龙教授在日前举办的健康传播跨界专家汇-医药创新前沿媒体沙龙上分享的一段内容。

全球癌症死亡率明显下降,“肺癌”功劳最大
美国癌症流行病学的改变,也代表了全球癌症的趋势。尽管每年有新增癌症病例数,但总体癌症的发病率和死亡率是在走下坡路。
吴一龙介绍,癌症的死亡率已经明显下降,其中肺癌贡献了46%。也就是说,肺癌的死亡率下降,直接拉动了全球癌症的死亡率下降。
为什么肺癌能够带动全球癌症“下滑”?在他看来,除了癌症预防工作起到积极作用外,肺癌的发病率和死亡率下降还取决于治疗上的革命性突破。这不得不提到近20年肺癌治疗的里程碑事件,其中又以驱动基因被发现和免疫治疗兴起最为重要。
回看中国,与美国和全球不同,肺癌仍然排在我国恶性肿瘤发病率的首位。据统计,中国每年新发肺癌患者占全球的三分之一,2015年新发肺癌病例78.7万,死亡病例数63.1万。
判断药物有没效,不再看肿瘤是否增大
目前肺癌已找到8个驱动基因,包括EGFR基因、ALK基因、ROSI基因、BRAF基因、cMET基因、RET基因、KRAS基因、NTRK基因,可以引起8种不同的肺癌。这几种肺癌,通过药物治疗有效率可达70%以上,很多患者的生存时间超过三年。
“中国人占比40%的是EGFR基因突变,现在有多种靶向药,进口的国产的都有。”吴一龙称,如今肺癌不但有有效的药物,而且国产药起到的鲶鱼效应让价格降下来之后,药物的可及性大大提高。有基因突变的肺癌病人,每个月在医保帮助下只需花一百多块钱。
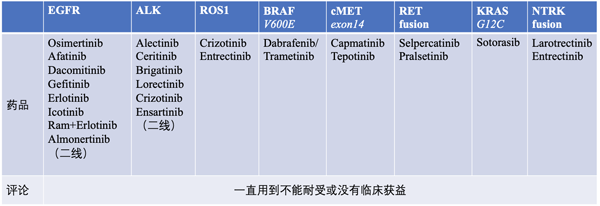
驱动基因的研究带来一个很大的变化,那就是颠覆了过去对停药标准的认识。“过去认为,病人用药之后,如果肿瘤增大,就说明药物没有效。但现在认为,药应该一直用到不能耐受(毒性太大)或没有临床获益。”他解释说,临床获益跟肿瘤增大是两个不同的概念。肿瘤的增大并不意味产生耐药,只有当病人出现了相关的临床症状,才认为没有临床获益。停药观念的转变,大大延长了用药时间,让更多的病人能够得到更大的获益。
免疫治疗是“神药”,联合用药副作用会更大
CTLA-4抑制获批上市,标志着新一代免疫治疗药物的兴起;PD-1横空出世,彻底引爆了抗癌圈。以PD-1为代表的免疫治疗,使晚期非小细胞肺癌患者不到5%五年生存率一下子提高到16%,令人惊艳的临床数据越来越多,免疫治疗因此被誉称为“抗癌神药”。
随着肿瘤联合治疗模式的兴起,即便是免疫治疗,很多时候也得联合其他治疗手段,这是否说明免疫治疗其实并没有那么神?
吴一龙表示,“在过去,晚期肺癌患者顶多只能存活一年左右。现在有了PD-1,死亡率明显下降,1/3的病人可以得到长期生存,甚至把肿瘤治愈。这在过去是不可想象的事情,所以称免疫治疗是‘神药’一点都不过分。”
“但是,‘神药’并不意味着百发百中。”他指出,免疫治疗也有自身局限性,“刚开始使用时,单药有效率不是特别高,采用联合治疗可以提高有效率、克服耐药问题;还有部分肺癌患者无法从免疫治疗获益,它只对部分患者有效。究竟哪些病人能长期获益,哪些病人不能长期获益,不能长期获益的又通过什么方法来控制肿瘤,亟需解决,这是肿瘤免疫治疗的关键。”
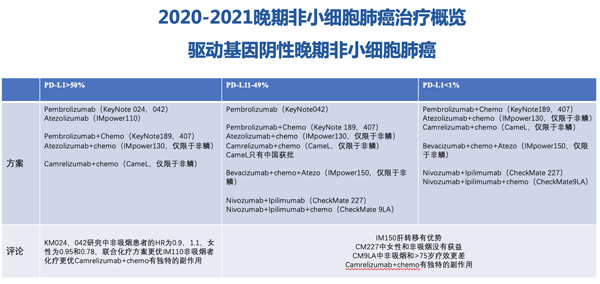
PD-L1表PD-L1表达将肿瘤病人进行分类,采用不同的免疫治疗方案(医生PPT)
在肺癌应用上,免疫治疗适用于没有基因突变的肺癌患者。临床上把驱动基因阴性的病人分成三种类型,每一种都有不同免疫治疗组合方法。联合用药成为大癌种治疗的趋势,但用到多种药物,意味着药物副作用可能更大。
对此,吴一龙表示,“医学上,我认为简单就是美。能用越简单的方法来治疗病人,说明医生的水平越高。能用一个药治好,就不要用两个药。凡是越多的药放在一起,它的副作用会越多。”

不过,病人和家属不必太担心。“目前免疫联合治疗的副作用可控、可防、可治!”他斩钉截铁地回应称,自2018年第一个免疫治疗药物在中国上市,免疫治疗在国内医院广泛应用,临床上对免疫治疗的副作用有清晰的认识,也积累了很多处理经验。不管发生在哪个部位,其副作用的处理原则就一个:就是想办法把过激的免疫治疗抑制下来。

