讲者 | 刘军 复旦大学附属上海市第五人民医院
文 | 玉酱
来源 | 医学界内分泌频道
胰岛素可谓是史上最伟大的医学发现之一。上世纪20年代初胰岛素被发现之前,糖尿病几乎是绝症,病人只能靠“饥饿疗法”勉强延长几个月的生命,别无他法。从1923年提纯动物胰岛素至今,胰岛素已经过了多次更新换代,效能不断增强。糖尿病患者接受正规治疗后也可获得类似常人的寿命和生活质量。
01
胰岛素分类
按物种来源
可以分为动物胰岛素、基因重组人胰岛素和胰岛素类似物3类。
按作用时间
可分为速效胰岛素类似物、短效胰岛素、中效胰岛素、长效胰岛素(包括长效胰岛素类似物)、预混胰岛素(包括预混胰岛素类似物)等。
按作用特点
可分为餐时胰岛素(速效胰岛素类似物和短效人胰岛素)、基础胰岛素(长效胰岛素类似物和中效人胰岛素)和预混胰岛素(预混胰岛素类似物和预混人胰岛素)。
人胰岛素的特点
人胰岛素以酵母细胞、大肠杆菌等为宿主合成,与人体自身分泌的胰岛素结构完全一致。它还具有免疫原性低、副反应低、使用剂量少(由动物胰岛素转换为人胰岛素,平均使用剂量减少15%~30%)、安全性高等特点。
人体胰岛素分泌是有明显时相特点的。进餐后,胰岛素分泌先是出现一个低峰(即第一时相分泌),后有一个高峰(即第二时相),再逐渐减少分泌(但始终有分泌),直至下一餐后,循环往复。但现有的人胰岛素制剂并不能很好地模拟生理性胰岛素分泌。
胰岛素类似物的发明解决了模拟生理性胰岛素分泌模式的问题。
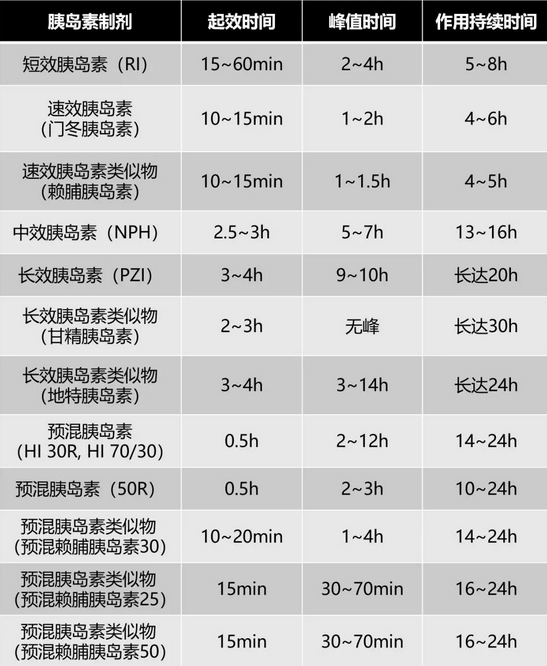
表1 常用胰岛素制剂和作用特点
02
胰岛素的个体化治疗
起始胰岛素治疗的时机选择
2型糖尿病(T2DM)血糖控制目标:空腹血糖3.9~7.2mmol/L,非空腹<10.0mmol/L,糖化血红蛋白(HbA1c)<7.0%。病程短、预期寿命长、无各种严重并发症的糖尿病患者,建议早期、全面控制血糖长期达标。根据个体情况调整控糖目标,不应一刀切处理。
传统T2DM治疗手段是以控制症状为目标,胰岛素治疗启动较晚,血糖控制不理想,现在多不提倡。目前提倡的胰岛素起始治疗时机为:T1DM患者发病时即应启动,并持续终生;T2DM患者在生活方式和较大剂量多种口服降糖药联合治疗后,HbA1c仍大于7.0%时;初发2型糖尿病HbA1c大于等于9%;新发糖尿病与T1DM鉴别困难的消瘦糖尿病患者;以及糖尿病病程中(包括新诊断的T2DM)出现无明显诱因的体重下降者,均应尽早使用胰岛素治疗。
需要及时采用胰岛素治疗的特殊情况
严重急性并发症如高渗性高血糖状态和酮症酸中毒以及急性感染,需临时换用胰岛素渡过危险期;
继发性糖尿病和特异性糖尿病;
合并其他严重疾病,如冠心病、脑血管病、肝病等。
胰岛素治疗模式
理想状态下,胰岛素治疗应模拟生理性分泌模式,以便有效控制全天血糖。胰岛素泵可做到这一点,但目前不够普及。维持血糖长期达标的胰岛素治疗路径如图2所示:
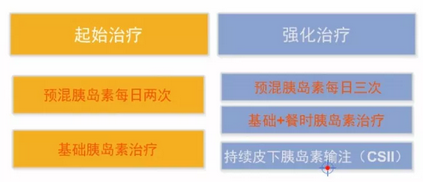
图2 胰岛素治疗路径
常用的起始胰岛素治疗方案见表2:
表2 起始胰岛素治疗方案

每日2次预混胰岛素可同时提供基础和餐时胰岛素,因此能够全面控制血糖,减少注射次数,平衡疗效与方便性,如图3。
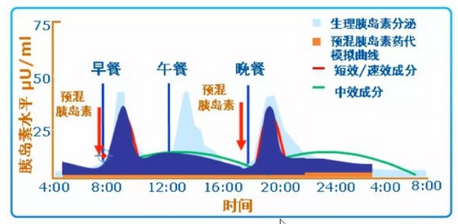
图3 预混胰岛素治疗可模拟生理性胰岛素分泌
预混胰岛素疗法举例:预混人胰岛素如精蛋白生物合成人胰岛素30R/50R,起始剂量0.4~0.6单位/公斤体重/天,早餐前30分钟剂量约为1/2日或2/3日剂量,晚餐前30分钟剂量约为1/2日或1/3日剂量。
一日2次预混胰岛素类似物的注射方法也有不足之处:
1. 午餐后血糖不好控制。解决方法:午餐时加用格列奈类、α-糖苷酶抑制剂或二甲双胍;午餐前注射速效胰岛素类似物或预混胰岛素类似物。
2. 晚餐前中效成分过量导致前半夜低血糖,不足导致次日空腹血糖不满意。解决方法:监测睡前血糖,减少胰岛素用量,将血糖控制在5~6mmol/L。
胰岛素起始治疗的基础上,经过充分的剂量调整,如患者血糖水平仍未达标或出现反复低血糖,须进一步优化治疗方案。初诊严重高血糖的2型糖尿病或胰岛功能差2型糖尿病患者可采取多次皮下注射(每日3次预混胰岛素类似物治疗或餐时+基础胰岛素治疗)或持续皮下输注。
根据睡前和三餐前血糖水平,分别调整睡前和三餐前的胰岛素用量,每3~5天调整一次,根据血糖水平每次调整剂量1~4单位,直到血糖达标。
常见基础+餐时胰岛素方案举例:
起始剂量:未应用过胰岛素者,0.5单位/公斤体重/天;
正在应用其他胰岛素治疗方案者,全天胰岛素总量不变。
剂量分配:
早餐前30min,全天总量的20%;
午餐前30min,全天总量的20%;
晚餐前30min,全天总量的20%;
睡前30min,全天总量的40%。
小结
T2DM患者经生活方式和口服降糖药联合治疗,若HbA1c仍未达标(>7%),就应启动胰岛素治疗。
胰岛素治疗模拟生理性胰岛素分泌模式,通过从起始到强化的个体化方案选择实现血糖的良好控制。预混胰岛素同时改善餐时和基础胰岛素分泌不足,良好控制空腹及餐后血糖,一种制剂、一支注射笔,简单方便有效,是理想的胰岛素起始治疗方案。胰岛素类似物可更好地模拟生理性胰岛素分泌,使胰岛素治疗更灵活、丰富。
02
胰岛素的使用障碍
并非所有情况下强化血糖控制都可带来获益。以下情况不建议强化血糖控制,而是应适当放宽控糖标准。
不宜强化治疗的情况
以下情况强化治疗意义不大
终末期癌症、严重的心功能不全;
已有终末期糖尿病并发症,如增殖型视网膜病变、肾功能衰竭等。
以下情况强化治疗危险增加
有严重低血糖病史(不能自理);
1年内低血糖2次以上;
低血糖不能感知;
冠心病或脑血管疾病;
合并用某些药物影响低血糖反应(如β-受体阻滞剂等);
不能行动或独自生活的病人;
有严重低血糖危险的病人,如Addison病、垂体功能低下者等;
酒精中毒和药物成瘾者;
精神病或精神迟缓者。
 39健康网
39健康网 孕妊娠糖尿病初期症状2024-11-15
孕妊娠糖尿病初期症状2024-11-15 孕期显性糖尿病什么意思2024-11-15
孕期显性糖尿病什么意思2024-11-15 孕妇得妊娠期糖尿病的原因是什么?2024-11-15
孕妇得妊娠期糖尿病的原因是什么?2024-11-15 有什么糖尿病人可以吃的零食2024-11-15
有什么糖尿病人可以吃的零食2024-11-15 有什么糖尿病患者可以吃的零食2024-11-15
有什么糖尿病患者可以吃的零食2024-11-15 有妊娠期糖尿病生完小孩会是糖尿病吗2024-11-15
有妊娠期糖尿病生完小孩会是糖尿病吗2024-11-15 一型糖尿病儿童晚餐前血糖高2024-11-15
一型糖尿病儿童晚餐前血糖高2024-11-15 怎么预防妊娠高血压和糖尿病2024-11-15
怎么预防妊娠高血压和糖尿病2024-11-15 足月小样儿体重指数2024-11-15
足月小样儿体重指数2024-11-15 小孩身高矮小打生长激素有没有副作用2024-11-15
小孩身高矮小打生长激素有没有副作用2024-11-15 小儿肥胖综合症简称2024-11-15
小儿肥胖综合症简称2024-11-15
 自卑心理评估,测你内心真实的自卑程度心理测试
自卑心理评估,测你内心真实的自卑程度心理测试 测试你的性能力 ask4心理测试
测试你的性能力 ask4心理测试 抑郁症心理测试,测试一下自己吧!心理测试
抑郁症心理测试,测试一下自己吧!心理测试




